|
인간의 조직과 장기, 현재 제조 중 | |||
| 인간 줄기 세포와 3D 적층 제조 기술이 만나 비용 효율적인, 이식 가능... |


  |
 |  |
 |
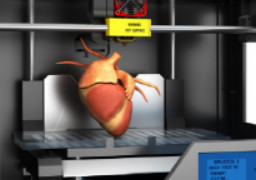
인간의 조직과 장기, 현재 제조 중
인간 줄기 세포와 3D 적층 제조 기술이 만나 비용 효율적인, 이식 가능한 인체 조직 및 장기 제조가 가능해지고 있다. 이것이 가져올 엄청난 혜택을 무엇일까? 현재 연구는 어디에서 이뤄지고 있을까? 어떤 장애물이 남아 있을까?
3D 바이오 프린팅은 고도로 정교한 제조 공정으로 세포로부터 조직과 주요 장기를 인쇄할 수 있도록 설계되었다. 일단 완성되고 승인되어 상업화까지 진행되면 이 기술은 ‘이식의 경제학’을 완전히 뒤바꾸고, 그 혜택이 대체 장기가 필요한 환자뿐만 아니라 우리 사회 전체에 직접 전달될 것이다.
현재 이식 과정은 환자가 적절한 기증자를 기다리고, 이식이 되더라도 신체가 이식 장기를 거부할 위험성이 상존하고 있다. 그러나 3D 바이오 프린팅 기술은 환자에게 결함이 발생할 수도 있는 장기 대신, 특별 제작된 맞춤형 장기를 제공해줄 수 있다.
1990년대 줄기 세포 연구가 시작된 이래 바이오 프린팅의 발전을 살펴보면, 지난 20여 년 동안 이 기술은 꾸준히 발전해왔지만 환자의 실제 장기처럼 기능하는 복잡한 3D 조직 구성물을 생산하는 능력에 있어서는 여전히 미흡한 상황이었다. 역시 가장 큰 장애물은 생체적으로 인쇄된 다세포 3D 조직 구조를 기능적 조직으로 ‘성장(maturing)’시키는 병목 현상을 해결할 수 있는 조직 배양 기술과 관련이 있다.
하지만 2021년 2월, 싱가포르대학 연구팀은 다음과 같은 심층 리뷰를 발표했다.
- 최근 바이오 프린팅 기술의 발전
- 바이오잉크 개발의 진전
- 바이오프린팅에서 ‘조직 성장’을 위한 새로운 전략의 구현
연구팀은 생체 모방(biomimicry), 혈관신생(혈관화, vascularization)을 달성하고, 해부학적으로 정확한 3D 생물학적 구조를 형성하는 것과 같은, 장기 인쇄 분야에 남아 있는 일부 장애물을 극복함으로써 인간 장기를 만들고 3D 바이오 프린팅을 어떻게 보완할 것인가에 대한 폴리머 과학(polymer science)의 역할에 특별한 관심을 기울였다. 특히, 혈관신생과 부분적으로 기능하는 조직으로 잠재적 성장이 가능한, 인간 기준의 조직 또는 기관을 제작하는 것의 가능성에 대해 이야기했다.
그러나 여전히 바이오 산업은 조직 특유의 세포외 매트릭스(extra-cellular matrices, ECM)와 조직 성장 과정의 복잡성 때문에 이식 가능한 인간 조직이나 장기를 안정적으로 바이오 프린팅 할 수 없는 상황이다. 이는 여러 유형의 세포를 지원하는 적절한 ‘공생 배양 배지(co-culture medium)’가 부족하고, 이식 전에 ‘조직 컨디셔닝’이 필요하기 때문이다.
요컨대, 3D 바이오 프린팅 장기는 아직 상용화까지 갈 길이 멀다. 하지만 최근 몇 년 동안 이 기술이 이룬 놀라운 도약은 주목할 만하다. 물론 현재는 실험실에 머무르고 있지만 이 기술이 가진 잠재력을 실현하기 위해 연구자들은 조직 고유의 바이오 잉크를 생성하고 조직 성장 과정을 최적화하는 데 필요한 기술적 과제를 극복하려 시도 중이다.
그렇다면 인간에게 이식 가능한 장기를 안정적이고 경제적으로 제작하는 데 방해가 되고 있는 현재의 장애물은 무엇일까? 이를 극복하기 위해 현재 진행 중인 7가지 획기적인 연구 프로그램으로 살펴보자.
1. 오늘날 가장 널리 사용되는 3D 프린팅 접근 방식은 바이오 잉크로 불리는 생물학적 재료 솔루션을 주사기 펌프 압출기에 로딩하고 3D 개체를 만들기 위해 레이어별로 증착시키는 솔루션을 사용한다. 그러나 중력으로 인해 부드럽고 액체 상태인 바이오 잉크가 왜곡될 수 있다. 이러한 바이오 잉크의 왜곡은 충실도에 손실을 초래하기 때문에, 성인의 기준에 맞는 기능적인 크기의 조직과 기관을 제작하는 데 어려움이 있다.
이에 카네기멜론대학(Carnegie Mellon) 연구팀은 몇 가지 고유한 개념을 구현하는 프레쉬(Freeform Reversible Embedding of Suspended Hydrogels, FRESH)라는 새로운 기술로 이 문제를 해결했다.
첫째, 지원 배스(support bath)는 압출 바늘의 움직임을 허용하면서 이들이 경화될 때 위치를 유지하면서 세포와 바이오 잉크의 인쇄를 가능하게 한다. 둘째, 프레쉬 지원 배스 또한 인쇄 과정에서 높은 세포 생존력을 유지하는 환경을 제공한다. 마지막으로, 프레쉬는 3D 바이오 프린팅 방법 중 가장 광범위한 바이오 잉크로 작업할 수 있는 기능을 제공한다. 이로 인해 현재 다양한 연구기관들이 프레쉬 방식을 채택하고 있다.
2. 오늘날 바이오프린팅 기술은 큰 장기를 만들기에는 너무 부정확할 뿐만 아니라 속도 또한 너무 느리다. 그러나 최근 또 다른 돌파구가 열렸다. 업계 표준보다 10배에서 50배 빠른 바이오 프린팅이 가능해진 것이다.
이는 ‘광조형(stereolithography)으로 불리는 3D 프린팅 방법’과 젤리 같은 ‘하이드로겔’을 결합한 것이다. 하이드로겔은 조직 공학에 사용되는 콘택트 렌즈와 스캐폴드(scaffolds)를 포함하는 많은 제품을 만드는 데 이미 사용되고 있다. 연구팀에 따르면, 이 방법을 통해 센티미터 크기의 하이드로겔 모델을 빠르게 인쇄할 수 있고 환경 스트레스에 장기간 노출되어 발생하는 변형과 손실을 모두 줄일 수 있다.
3. 실험실에서 성장한 대부분의 조직과 장기는 한 번 인쇄된 바이오 잉크에서 살아있는 세포의 3D 위치를 유지하는 데 문제가 있다. 다만 바이오 잉크에 내장된 실크 나노 섬유가 다른 문제를 일으키지 않고 이 문제를 해결해줄 수 있는 것으로 보인다. 오사카대학 연구팀은 실크 섬유가 포함된 바이오 잉크로 인쇄할 때 인쇄된 구성이 모양을 유지하는 데 도움이 되는 새로운 기술을 개발했다.
4. 일반적으로 오늘날의 조직과 장기는 ‘원하는 장기 또는 조직의 기본 구조’를 제공하는 생분해성 지지 구조에 세포가 심어지는 스캐폴딩 방식(scaffolding approach)으로 배양된다. 그러나 스캐폴드 방식에는 여러 문제가 있다. 우선 기관 성장과 일치하는 적절한 시기에 그것들을 분해하고 사라지게 하는 것이 까다롭다. 둘째, 분해 부산물이 때때로 유독할 수 있다. 셋째, 스캐폴드는 기능적 조직 형성에 중요한 세포 간 연결 발달을 방해할 수도 있다.
다행스럽게도 시카고 일리노이대학의 과학자들은 줄기 세포로만 구성된 ‘잉크’를 사용하여 지지체 없이 생물학적 조직의 3D 프린팅을 가능하게 하는 프로세스를 최근 개발했다. 이 돌파구는 인쇄가 일어나는 임시 ‘하이드로겔 비드 욕조(hydrogel bead bath)’를 사용하여 고전적인 스캐폴드 지원 없이 세포의 3D 인쇄를 가능하게 한다.
젤 비드는 살아있는 세포를 인쇄할 때 지지하고 제자리를 유지하며 모양을 보존한다. 세포가 하이드로겔 비드 매트릭스에 인쇄되면 UV 광에 노출되어 비드를 함께 가교, 사실상 제자리로 동결시킨다. 이를 통해 인쇄된 세포가 서로 연결되어 안정적인 구조에서 성장할 수 있게 된다. 이후 단순히 하이드로겔 비드의 분해를 제어하면 손상되지 않은 조직만 남게 된다.
5. 오늘날 기존 조직 지지체에 대한 또 다른 대안이 최근 러트거즈대학(Rutgers) 생물의학 엔지니어에 의해 개발되었다. 신체의 많은 조직에서 발견되는 천연 분자인 히알루론산은 맞춤형 스캐폴드를 만드는 데 이상적인 특성을 많이 가지고 있지만 이에 필요한 내구성 부문이 부족하다. 이 엔지니어는 변형된 히알루론산과 폴리에틸렌 글리콜을 결합하여 화학 반응을 통해 강화된 겔을 형성하여 지지체 역할을 하도록 했다. 이후 혼합물은 특정 세포가 적절한 조직으로 스캐폴드를 증식, 분화, 리모델링하는 데 적합한 특성을 갖도록 미세 조정된다.
핵심은 젤의 강성과 세포가 붙을 수 있는 ‘스캐폴드 결합 부위’에 있다. 신체의 세포 그룹은 일반적으로 자체 지지 구조 또는 스캐폴드를 만들지만 과학자들은 단백질, 플라스틱 및 기타 소스로 이것을 만들 수 있다. 연구원들은 히알루론산과 폴리에틸렌 글리콜이 3D 프린팅을 위한 기본 ‘잉크 카트리지’ 역할을 하는 시스템을 구상하고 있다.
시스템에는 세포에서 결합 부위 역할을 하는 다른 세포와 리간드(ligand)를 특징으로 하는 다른 잉크 카트리지도 있다. 리간드는 특정 수용체에 특이적으로 결합하는 비교적 저분자인 화합물이다. 이 시스템은 원하는 조직 유형에 따라 올바른 강성, 살아있는 세포 유형, 리간드를 가진 겔 스캐폴드를 인쇄한다. 강성과 결합 부위의 존재는 살아있는 세포가 기능하는 기관으로 성숙하는 데 필요한 중요한 신호를 제공한다.
6. 복잡한 조직과 장기를 바이오 프린팅하는 데 있어 가장 큰 장애물 중 하나는 완전한 기능의 혈관계를 조직에 통합하는 것이다. 이것이 시작되는 자연스러운 장소는 대부분의 장기에 비해 단순하지만 복잡한 조직 구조의 모든 요소를 가지고 있는 인간의 피부이다.
최근 렌셀러폴리테크닉대학(Rensselaer Polytechnic Institute)의 연구원들은 혈관이 있는 살아있는 피부를 3D 프린팅하는 방법을 처음으로 시연했다. 이러한 피부 이식편을 임상 수준에서 사용하려면, 연구원들이 혈관이 환자의 신체에 통합되고 수용되도록 크리스퍼(CRISPR) 기술과 유사한 방법을 사용하여 기증자 세포를 편집할 수 있어야 한다. 연구는 이제 그 단계에 이르기 시작했다. 이 기술은 정말 중요한데, 궁극적으로 개인에게 맞춤화될 수 있는 정밀 의학에서 3D 바이오 프린팅의 광대한 잠재력을 보여주기 때문이다.
7. 아마도 가장 도발적인 최근의 돌파구는 텔아비브대학(Tel Aviv University)에서 나온 것이다. 이 대학 연구원들은 처음으로 심장 세포, 혈관, 심실로 채워진 전체 심장을 성공적으로 설계하고 인쇄했다. 이 심장은 인간 세포와 환자 고유의 생물학적 재료로 만들어졌다. 이 재료들이 제작 과정에서 복잡한 조직 모델의 3D 프린팅을 위한 바이오 잉크 역할을 수행했다.
이 연구가 증명한 3D 심장은 토끼 심장 크기이다. 그러나 동일한 기술로 더 큰 인간의 심장을 생산할 수 있다. 연구를 위해 환자로부터 지방 조직 생검이 채취되었고, 이후 조직의 세포 물질과 비세포 물질이 분리되었다. 세포가 만능 줄기 세포가 되도록 재프로그래밍 되는 동안, 콜라겐과 당단백질을 포함한 세포외 매트릭스(ECM)로 불리는 ‘세포외 거대분자’의 3차원 네트워크가 인쇄 잉크 역할을 하는 개인화된 하이드로겔로 처리되었다. 하이드로겔과 혼합된 이후 만능 줄기 세포는 심장과 내피 세포로 효율적으로 분화되어 혈관이 있는 면역 호환 심장 패치를 생성했다. 그리고 이 패치들이 이후에 통합되어 전체 심장을 형성했다.
이 프로젝트는 이러한 치료에 있어 성공을 위태롭게 할 수 있는 ‘이식 거부 위험’을 제거하는 데 중요한 공학 재료의 생체 적합성 문제를 해결한 것이다. ‘어드밴스드 사이언스(Advanced Science)’ 저널에 기술된 바와 같이, 생성된 심장 조직은 환자의 면역학적, 세포적, 생화학적, 해부학적 특성과 완전히 일치했다. 텔아비브대학 연구자들은 이제 실험실에서 인쇄된 심장을 배양하고 자연 심장처럼 ‘수행하도록 학습시킨킬’후, 이를 동물 모델에 이식하는 단계로 이을 계획이다.
우리가 내릴 결론에는, 나쁜 소식과 좋은 소식이 모두 있다.
나쁜 소식은 이식 가능한 인간 장기를 바이오 프린팅하는 것이 원래 예상했던 것보다 훨씬 더 어렵다는 사실이 밝혀졌다는 것이다. 20년의 연구 개발 끝에 아직 넘어야 할 장애물들은 여전히 많다. 좋은 소식은 나머지 장애물들이 확인되었고, 전 세계에서 연구자들이 이 문제를 해결하고 있다는 점이다. 느리지만 확실한 진전이 이루어지고 있다.
이에 우리는 이러한 추세를 감안하여, 다음과 같은 예측을 내려본다.
첫째, 2030년까지 전 세계 최고의 병원에 장기 프린터가 설치되고 제조된 장기가 일상적으로 이식될 것이다.
아직 많은 장애물이 남아 있다. 하지만 넘지 못할 수준은 아니다. 솔루션이 계속 개발되고 이에 대한 보상이 명확해지면서, 발전 속도는 더욱 빨라질 것이다.
둘째, 2040년까지 제조된 장기들이 이식되면서, 매년 수백만 명이 새로운 생명을 얻을 것이다.
이 기술이 인간의 삶의 질과 생산성에 미칠 영향은 엄청날 것이다. 가장 큰 영향은 이식을 받기 위해 대기 중인 환자들이 누릴 비용 효율적 혜택이다.
Reference:
1. Progress in Polymer Science. 2019. Wei Long Ng, Chee Kai Chua, Yu-Fang Shen. Print Me An Organ! Why We Are Not There Yet.
2. APL Bioengineering. 2021. Daniel J. Shiwarski, Andrew R. Hudson, Joshua W. Tashman, Adam W. Feinberg. Emergence of FRESH 3D printing as a platform for advanced tissue biofabrication.
3. Science. 2019. A. Lee, A. R. Hudson, D. J. Shiwarski, J. W. Tashman, T. J. Hinton, S. Yerneni, J. M. Bliley, P. G. Campbell, A. W. Feinberg. 3D bioprinting of collagen to rebuild components of the human heart.
4. Advanced Healthcare Materials. 2021. Nanditha Anandakrishnan, Hang Ye, Zipeng Guo, Zhaowei Chen, Kyle I. Mentkowski, Jennifer K. Lang, Nika Rajabian, Stelios T. Andreadis, Zhen Ma, Joseph A. Spernyak, Jonathan F. Lovell, Depeng Wang, Jun Xia, Chi Zhou, Ruogang Zhao. Fast Stereoli- thography Printing of Large-Scale Biocompatible Hydrogel Models.
5. Materials Today Bio. 2020. S. Sakai, A. Yoshii, S. Sakurai, K. Horii, O. Nagasuna. Silk fibroin nano- fibers: a promising ink additive for extrusion three-dimensional bioprinting.
6. Materials Horizons. 2019. Oju Jeon, Yu Bin Lee, Hyeon Jeong, Sang Jin Lee, Derrick Wells, Eben Alsberg. Individual cell-only bioink and photocurable supporting medium for 3D printing and generation of engineered tissues with complex geometries.
7. Biointerphases. 2019. Madison D. Godesky, David I. Shreiber. Hyaluronic acid-based hydrogels with independently tunable mechanical and bioactive signaling features.
8. Tânia Baltazar, Jonathan Merola, Carolina Motter Catarino, Catherine Bingchan Xie, Tissue Engi- neering Part A. 2019. Nancy Kirkiles-Smith, Vivian Lee, Stéphanie Yuki Kolbeck Hotta, Guohao Dai, Xiaowei Xu, Frederico Castelo Ferreira, W Mark Saltzman, Jordan S Pober, Pankaj Karande. 3D bioprinting of a vascularized and perfusable skin graft using human keratinocytes.
9. Advanced Science. 2019. Nadav Noor, Assaf Shapira, Reuven Edri, Idan Gal, Lior Wertheim, Tal Dvir. 3D Printing of Personalized Thick and Perfusable Cardiac Patches and Hearts.
 |  |
 |
Manufactured Human Tissues and Organs Are on the Way
The enormous benefits of manufacturing cost-effective implantable human tissue and organs utilizing stem cells and additive manufacturing technologies have been recognized for over two decades. Where does this research stand? What barriers remain? And when can mankind expect to reap the benefits? We’ll show you.
3D bioprinting is a highly sophisticated manufacturing process that is designed to make it possible to print tissue and vital organs from cells. Once perfected, approved, and commercialized, this technology promises to transform the economics of transplantation, directly benefiting patients who need replacement organs as well as society as a whole.
Instead of waiting for a suitable donor and having the risk of their bodies rejecting a transplanted organ, this technology will enable patients to have customized organs fabricated specifically to replace their faulty ones.
The Trends editors have been tracking the development of bio-printing since stem cell research began in the 90s. But despite the headway that 3D bioprinting has made over the last two-plus decades, it still lacks the ability to produce complex 3D tissue constructs that function like a patient’s own.
At this point, the biggest hurdle involves tissue culture techniques able to address the bottleneck of “maturing” bio-printed multi-cellular 3D tissue constructs into functional tissues.
In February, a team of researchers in Singapore published an in-depth review of:
- Recent improvements in bioprinting techniques
- Progress in bio-ink development, and
- Implementation of new strategies for “tissue maturation” in bioprinting
They paid special attention to the role of polymer science in creating human organs and how it complemented 3D bioprinting by overcoming some of the remaining impediments to the field of organ printing, such as achieving biomimicry, vascularization, and forming anatomically correct 3D biological structures.
Specifically, it is now possible to fabricate human-scale tissues or organs that can potentially mature into vascularized and partially functional tissues. But the industry is still unable to reliably bio-print transplantable human tissues or organs due to the complexities in tissue-specific extra-cellular matrices (or ECMs), as well as the tissue maturation process. That’s because of the lack of a suitable “co-culture medium” to support multiple types of cells and the need for further tissue conditioning prior to implantation.
In short, while 3D bio-printed organs are still far from commercialization, the remarkable leaps this technology has made in recent years point to the inevitability of lab-grown, functional organs. To realize this potential, researchers must overcome the remaining technical challenges in creating tissue-specific bio-inks and optimizing the tissue maturation process.
To get an idea of where we stand, consider just seven breakthrough research programs now underway to address the specific roadblocks to reliably and economically manufacturing transplantable human organs:
Breakthrough #1: Today’s most popular 3D printing approach uses a solution of biological material called a bio-ink loaded into a syringe pump extruder and deposited in a layer-by-layer fashion to build the 3D object. Gravity, however, can distort the soft and liquid bio-ink. This distortion of bio-ink results in a loss of fidelity and so presents a challenge to fabricating functional adult-sized tissues and organs. A team at Carnegie Mellon has addressed this with a new technique called Freeform Reversible Embedding of Suspended Hydrogels (or FRESH) which embodies several unique concepts. First, a support bath enables the printing of cells and bio-inks that maintain their position as they cure, while still allowing for the movement of the extrusion needle. Second, the FRESH support bath also provides an environment during the printing process that maintains high cell viability. And finally, FRESH provides the ability to work with the widest range of bio-inks of any 3D-bioprinting method. So far, FRESH has been adopted by several other research institutions.
Breakthrough #2: Today’s bioprinting technology is not only too imprecise to create large organs, it is also too slow. But another recent breakthrough enables bioprinting 10-to-50 times faster than the industry standard. It combines a 3D printing method called stereolithography with jelly-like hydrogels which are already used to make many products including contact lenses and scaffolds used in tissue engineering. According to its developers, this method allows rapid printing of centimeter-sized hydrogel models, while reducing both “parts deformation” and cellular injuries caused by prolonged exposure to environmental stresses.
Breakthrough #3: Most tissues and organs that have been grown in the lab have trouble maintaining the 3D positions of the living cells in the bio-ink once printed. Silk nanofibers embedded in the bio-ink seem to serve this purpose without creating other problems. When printed with bio-ink containing silk fibers, the new technique developed by researchers at the University of Osaka helps printed configurations retain their shape.
Breakthrough #4: Today tissues and organs are typically grown with a scaffolding approach where cells are seeded onto a biodegradable supportive structure that provides the underlying architecture for the organ or tissue desired. However, scaffolds can be problematic. First, getting them to degrade and disappear at the right time to coincide with the maturation of the organ is tricky. Second, degradation byproducts can sometimes be toxic. And third, scaffolds can also interfere with the development of cell-to-cell connections, which are important for the formation of functional tissues. Fortunately, the University of Illinois at Chicago scientists recently developed a process that enables 3D printing of biological tissues without scaffolds, using "ink" made up only of stem cells. This breakthrough allows for the 3D printing of cells without a classical scaffold support by using a temporary “hydrogel bead bath” in which printing takes place. The gel beads support the living cells as they are printed, keep them in place, and preserves their shape. Once the cells are printed into the hydrogel bead matrix, it is exposed to UV light, which cross-links the beads together, in effect freezing them in place. This lets the printed cells connect with each other, mature, and grow within a stable structure. Then, simply controlling the degradation of the hydrogel beads, leaves only the intact tissue behind.
Breakthrough #5: Another alternative to today’s conventional tissue scaffolds was recently developed by biomedical engineers at Rutgers University. Hyaluronic acid, a natural molecule found in many tissues throughout the body, has many properties ideal for creating customized scaffolds, but it lacks the required durability. The Rutgers engineers combined modified hyaluronic acid with polyethylene glycol to form a gel that is strengthened via chemical reactions to serve as a scaffold. The mixture is then fine-tuned to have properties that are right for specific cells to multiply, differentiate and remodel the scaffold into the appropriate tissue. The focus is on the stiffness of the gel and “scaffold binding sites” that cells can latch onto. Groups of cells in the body generally make their own support structures, or scaffolds, but scientists can build them from proteins, plastics, and other sources. The researchers envision a system where hyaluronic acid and polyethylene glycol serve as the basic "ink cartridges" for 3D printing. The system would also have other ink cartridges featuring different cells and ligands, which serve as binding sites for cells. The system would print gel scaffolds with the right stiffness, types of living cells, and ligands, based on the type of tissue desired. Both the stiffness and the presence of binding sites provide important signals to the living cells which they need to mature into functioning organs.
Breakthrough #6: One of the biggest obstacles to bioprinting complex tissues and organs is integrating a fully functional vascular system into the tissue. A natural place to start is human skin which is simple compared to most organs, but it has all of the elements of a complex tissue structure. Recently, researchers at Rensselaer Polytechnic Institute demonstrated, for the first time, a way to 3D print living skin, complete with blood vessels. In order to make these skin grafts usable at a clinical level, researchers still need to be able to edit the donor cells using something like CRISPR technology, so that the vessels can integrate and be accepted by the patient's body. The research is just now beginning to address that step. This significant development highlights the vast potential of 3D bioprinting in precision medicine, where solutions can be tailored to specific situations and eventually to individuals. And,
Breakthrough #7: Perhaps the most provocative recent breakthrough comes from Tel Aviv University where, for the first time anywhere, researchers successfully engineered and printed an entire heart replete with cardiac cells, blood vessels, ventricles, and chambers. This heart is made from human cells and patient-specific biological materials. In this process, these materials serve as the bio-inks for 3D printing of complex tissue models. For this proof of concept, the 3D heart is only the size of a rabbit's heart. But larger human hearts can be produced with the same technology. For the research, a biopsy of fatty tissue was taken from a patient. The cellular and non-cellular materials in the tissue were then separated. While the cells were reprogrammed to become pluripotent stem cells, a three-dimensional network of extracellular macromolecules including collagen and glycoproteins, called the extracellular matrix (or ECM), was processed into a personalized hydrogel that served as the printing "ink." After being mixed with the hydrogel, the pluripotent stem cells were efficiently differentiated into both cardiac and endothelial cells to create patient-specific, immune-compatible cardiac patches with blood vessels. And these patches were subsequently integrated to form an entire heart. Importantly, the project addressed the biocompatibility of engineered materials which is crucial to eliminating the risk of implant rejection, which can jeopardize the success of such treatments. As described in the journal Advanced Science, the resulting cardiac tissue completely matched the immunological, cellular, biochemical, and anatomical properties of the patient. The researchers at Tel Aviv University are now planning on culturing printed hearts in the lab and "teaching them to perform" like natural hearts. Then, they plan to transplant the 3D-printed hearts into animal models.
What’s the bottom line?
There is both good and bad news.
The bad news is that bioprinting transplantable human organs have turned out to be far more difficult than was originally anticipated. After twenty years of research and development, there are still many hurdles yet to be overcome.
The good news is that the remaining hurdles have been identified and are being addressed by researchers around the world. Slowly, but surely, progress is being made.
Given this trend, we offer the following forecasts for your consideration.
First, by 2030, there will be organ printers in the finest hospitals around the world, and manufactured organs will be routinely transplanted. While many hurdles remain, these are increasingly well understood. Progress will accelerate as both the solutions and the rewards become clearer.
And, Second, by 2040, millions of lives will be saved each year by transplantation of manufactured organs. The net impact on quality of life and human productivity will be enormous. However, the biggest impact may be in reducing long-term care costs for patients waiting to receive transplants or otherwise ineligible to receive them.
Reference:
1. Progress in Polymer Science. 2019. Wei Long Ng, Chee Kai Chua, Yu-Fang Shen. Print Me An Organ! Why We Are Not There Yet.
2. APL Bioengineering. 2021. Daniel J. Shiwarski, Andrew R. Hudson, Joshua W. Tashman, Adam W. Feinberg. Emergence of FRESH 3D printing as a platform for advanced tissue biofabrication.
3. Science. 2019. A. Lee, A. R. Hudson, D. J. Shiwarski, J. W. Tashman, T. J. Hinton, S. Yerneni, J. M. Bliley, P. G. Campbell, A. W. Feinberg. 3D bioprinting of collagen to rebuild components of the human heart.
4. Advanced Healthcare Materials. 2021. Nanditha Anandakrishnan, Hang Ye, Zipeng Guo, Zhaowei Chen, Kyle I. Mentkowski, Jennifer K. Lang, Nika Rajabian, Stelios T. Andreadis, Zhen Ma, Joseph A. Spernyak, Jonathan F. Lovell, Depeng Wang, Jun Xia, Chi Zhou, Ruogang Zhao. Fast Stereoli- thography Printing of Large-Scale Biocompatible Hydrogel Models.
5. Materials Today Bio. 2020. S. Sakai, A. Yoshii, S. Sakurai, K. Horii, O. Nagasuna. Silk fibroin nano- fibers: a promising ink additive for extrusion three-dimensional bioprinting.
6. Materials Horizons. 2019. Oju Jeon, Yu Bin Lee, Hyeon Jeong, Sang Jin Lee, Derrick Wells, Eben Alsberg. Individual cell-only bioink and photocurable supporting medium for 3D printing and generation of engineered tissues with complex geometries.
7. Biointerphases. 2019. Madison D. Godesky, David I. Shreiber. Hyaluronic acid-based hydrogels with independently tunable mechanical and bioactive signaling features.
8. Tânia Baltazar, Jonathan Merola, Carolina Motter Catarino, Catherine Bingchan Xie, Tissue Engi- neering Part A. 2019. Nancy Kirkiles-Smith, Vivian Lee, Stéphanie Yuki Kolbeck Hotta, Guohao Dai, Xiaowei Xu, Frederico Castelo Ferreira, W Mark Saltzman, Jordan S Pober, Pankaj Karande. 3D bioprinting of a vascularized and perfusable skin graft using human keratinocytes.
9. Advanced Science. 2019. Nadav Noor, Assaf Shapira, Reuven Edri, Idan Gal, Lior Wertheim, Tal Dvir. 3D Printing of Personalized Thick and Perfusable Cardiac Patches and Hearts.

.jpg)
.jpg)
.jpg)